Preguntas frecuentes
Sus preguntas más frecuentes
Estamos aquí para responder a cualquier pregunta que tenga sobre su plan de Health Net. Si tiene alguna pregunta o preocupación que no se aborden aquí, contáctenos. Muchas de sus preguntas pueden ser respondidas cuando inicie sesión en su cuenta en línea.
Elección o cambio de médico
Los afiliados del plan HMO de Health Net tienen un médico principal llamado médico de atención primaria (Primary Care Physician, PCP). Usted elige su PCP antes de hacer su pago. De esa manera, su tarjeta de identificación de Health Net tendrá la información correcta del médico. Si no selecciona un PCP, le asignaremos uno que esté cerca de donde vive.
- Inicie sesión en el portal para afiliados de Health Net.
- Después de iniciar sesión, use ProviderSearch para verificar que el PCP esté en su plan de Health Net y para obtener su número de identificación de proveedor.
- El primer grupo de resultados en ProviderSearch serán los médicos del plan de Health Net en un radio de 10 millas de su casa. Haga clic en el enlace "Cambiar ubicación" para buscar en un área diferente o más grande.
- Busque el PCP que desea por nombre u otras opciones de filtro de búsqueda.
- Copie o anote su número de identificación de proveedor.
- Vaya a su Perfil.
- Seleccione PCP/Grupo médico y siga los pasos para hacer su elección.
- Verifique que su información sea correcta y haga clic en Enviar.
- Seleccione un PCP para usted y para cada miembro de su familia que esté inscrito.
- Inicie sesión en el portal para afiliados de Health Net.
- Después de iniciar sesión, use ProviderSearch para encontrar un PCP en su plan de Health Net y para obtener su número de identificación de proveedor.
- El primer grupo de resultados en ProviderSearch serán los médicos del plan de Health Net en un radio de 10 millas de su casa. Haga clic en el enlace "Cambiar ubicación" para buscar en un área diferente o más grande.
- Puede filtrar sus resultados por PCP además de seleccionar una especialidad, como pediatría o medicina familiar. Haga clic en "Más opciones" de nuevo para filtrar por género o por idiomas hablados.
- Copie o anote su número de identificación de proveedor.
- Vaya a su Perfil.
- Seleccione PCP/Grupo médico y siga los pasos para hacer su elección.
- Verifique que su información sea correcta y haga clic en Enviar.
- Seleccione un PCP para usted y para cada miembro de su familia que esté inscrito.
Red de médicos y proveedores
- Inicie sesión en su cuenta de afiliado con su nombre de usuario y contraseña.
- Haga clic en el enlace de ProviderSearch.
- Aparecerá la información predeterminada sobre su región y su plan.
- Restrinja aún más su búsqueda seleccionando el tipo de proveedor, como:
- médicos;
- centros de atención de urgencia y clínicas sin cita previa;
- hospitales;
- grupos médicos;
- otras instalaciones; y
- servicios auxiliares.
Afiliados de Medicare Supplement:
Puede buscar atención para los beneficios cubiertos de cualquier proveedor que acepte Medicare.
Afiliados de planes HMO, EPO y de servicios de salud (HSP):
- Solo tiene cobertura para los servicios de atención médica que recibe a través de la red de proveedores.
- En una emergencia médica, vaya directamente al hospital más cercano; no tiene que estar en la red de proveedores de su plan. Si es hospitalizado debido a una lesión o una emergencia médica que pone en riesgo la vida, usted (o alguien que lo represente) debe notificar a su PCP tan pronto como sea razonablemente posible.
Afiliados de PPO:
- Con un plan PPO, tiene la opción de obtener servicios "dentro" o "fuera" de la red de su plan. Salir de la red de su plan podría costarle más.
- Afiliados de Medicare Advantage:
En la mayoría de los planes HMO, los afiliados solo pueden recurrir a los médicos, a otros proveedores de atención médica o a los hospitales de la red del plan, excepto en los siguientes casos:- atención de emergencia;
- atención de urgencia fuera del área; o
- diálisis fuera del área.
Si recibe atención de rutina de proveedores fuera de la red, ni Medicare ni Health Net pagarán los costos.
En un plan PPO, puede usar médicos, hospitales y otros proveedores de atención médica que pertenezcan a la red de su plan o puede recibir atención de un proveedor de Medicare fuera de la red. Puede que le cueste más fuera de la red.
Su Documento de cobertura le dará información detallada sobre los beneficios de su plan. Para ver su Documento de cobertura en healthnet.com, debe estar registrado en nuestro sitio web.
Iniciar sesión para ver mis documentos del plan
Si no puede encontrar esta información, contáctenos. ¡Con gusto lo ayudaremos!
Puede ver esta información de una de dos maneras:
- Aparecerá en su tarjeta de identificación de afiliado de Health Net.
- Esta información también está disponible en el sitio web para afiliados.
Para poder ver esta información, debe estar registrado en nuestro sitio web. Una vez que haya iniciado sesión, verá la información de su médico/grupo médico en la página principal.
Tenga en cuenta lo siguiente: No todos los planes requieren la asignación de un PCP o grupo médico.
- Inicie sesión en su cuenta de afiliado con su nombre de usuario y contraseña.
- Verá su información de afiliado. Si tiene acceso a otros afiliados de la póliza, puede seleccionar sus nombres en la lista desplegable llamada "Ver información de". La página se actualizará con la información del afiliado que ha seleccionado.
Aquí hay algunos pasos sencillos que debe seguir si quiere cambiar de PCP:
- Inicie sesión en su cuenta de afiliado con su nombre de usuario y contraseña.
- Vaya a ProviderSearch y seleccione un nuevo médico, luego haga clic en “Ver detalles”.
- A continuación, haga clic en “ESTABLECER COMO PCP”.
También puede cambiar su PCP desde su página de inicio de afiliado. Necesitará el número de identificación de su nuevo médico. Después de acceder a su cuenta de afiliado:
- Vaya a nuestra página de inicio para afiliados.
- Haga clic en el ícono del lápiz que aparece junto a la información de MI MÉDICO.
- Ingrese el número de identificación de su nuevo médico.
Si es afiliado de una PPO, puede recibir atención en cualquier hospital, dentro o fuera de la red, aunque pagará más por la atención fuera de la red.
Para los afiliados de HMO, EPO y HSP:
- Inicie sesión en su cuenta de afiliado con su nombre de usuario y contraseña.
- Haga clic en ProviderSearch.
- Haga clic en “Cambiar el tipo de proveedor” debajo de “Médico” y seleccione “Grupo médico”.
- Introduzca el nombre del grupo médico en el campo de búsqueda. (La información de su plan ya estará completada).
- Haga clic en Buscar. Aparecerá la página de detalles del grupo médico.
- Desplácese hacia abajo para ver las afiliaciones hospitalarias de este grupo.
ProviderSearch es nuestro directorio en línea de todos los médicos, las instituciones y los hospitales contratados. Aunque ProviderSearch se actualiza diariamente, le sugerimos que contacte al médico que desea ver para verificar que participa en nuestra red y que está aceptando nuevos pacientes.
Esto también se llama “número de identificación de suscriptor” y se encuentra en su tarjeta de seguro de Health Net. Cuando se registre, introduzca el número de identificación completo, con todas las letras y los números.
También puede registrarse si no sabe su número de identificación.
Sí. Si se está registrando para una cuenta de afiliado propia, debe introducir su fecha de nacimiento.
- Su contraseña debe tener, al menos, 6 caracteres, pero no más de 15.
- Debe contener al menos una letra y un número, y debe ser diferente de su nombre de usuario.
- Se admiten algunos caracteres especiales, pero no todos.
- Al iniciar sesión, tenga en cuenta que su contraseña distingue entre mayúsculas y minúsculas.
Si olvida su contraseña, se le pedirá que responda la pregunta de seguridad de la contraseña. Le enviaremos una contraseña temporal para que pueda acceder al sitio web y restablecer su contraseña.
Si no puede responder su pregunta de seguridad, contáctenos.
Si se inscribió en un plan de Health Net a través de un mercado de atención médica estatal o federal como Covered California™ o el Mercado de Seguros Médicos en Arizona:
- Debe tener 12 años o más para usar este sitio.
- Para iniciar sesión o registrarse en el sitio para afiliados, debe ser el suscriptor principal o un dependiente de un plan de Health Net, o ser el padre o tutor de un menor que sea el suscriptor principal de un plan de Health Net.
- Puede registrarse e iniciar sesión en el sitio web para afiliados una vez que se haya procesado su pago inicial. Sin embargo, algunas características del sitio están ocultas hasta que su plan entre en vigencia.
- Puede utilizar el sitio para afiliados durante 18 meses después de que termine su cobertura.
Para todos los demás usuarios:
- Debe tener 12 años o más para usar este sitio.
- Para iniciar sesión o registrarse en el sitio para afiliados, debe ser el suscriptor principal o un dependiente de una póliza de Health Net, o ser el padre o tutor de un menor que sea el suscriptor principal de un plan de Health Net.
- Puede registrarse e iniciar sesión en el sitio para afiliados a partir de la fecha de entrada en vigencia de su plan y continuar usando el sitio para afiliados durante 18 meses después de que termine su cobertura.
Un sello de ingreso es una foto que se muestra en el sitio web auténtico de Health Net. Búsquelo cada vez que inicie sesión desde un nuevo dispositivo o navegador, o si borra las cookies del navegador. El uso de un sello de ingreso le garantizará que no está en un sitio de suplantación de identidad (phishing) fraudulento y es parte del compromiso de Health Net con la seguridad de su información.
Administrar mi cuenta/perfil
- Vaya a la página de registro de afiliados.
- Complete el formulario de registro de afiliados.
- Lea y acepte los Términos de uso de este sitio web.
- Haga clic en “Registrarse”.
Cosas que debería saber antes de registrarse:
- Se le pedirá su identificación de suscriptor, pero de todos modos puede registrarse si no la tiene. Su identificación de suscriptor se encuentra en su tarjeta de seguro de Health Net. Introduzca el número de identificación completo, con todas las letras y los números.
- Su contraseña debe contener una combinación de números y letras (al menos uno de cada uno).
- Su contraseña debe tener, al menos, 6 caracteres, pero no más de 15.
- Debe contener al menos una letra y un número, y debe ser diferente de su nombre de usuario.
- Se admiten algunos caracteres especiales, pero no todos.
- Al iniciar sesión, tenga en cuenta que su contraseña distingue entre mayúsculas y minúsculas.
- Su contraseña y la respuesta a la pista de la contraseña deben ser diferentes.
- Inicie sesión en su cuenta de afiliado con su nombre de usuario y contraseña.
- Seleccione la opción “Perfil” en la parte superior de la página.
- El sistema mostrará opciones para cambiar su información de contacto.
Si sus beneficios son a través de su empleador, se le puede pedir que contacte a su departamento de beneficios o al administrador del plan.
Como suscriptor principal, usted y su cónyuge tendrán acceso a la información de perfil y del plan de todos los afiliados cubiertos menores de 18 años. Esto incluye también la capacidad de actualizar la información. Todos los demás afiliados de la familia inscritos deberán registrarse, acceder a la opción “Perfil” y seleccionar “Compartir acceso al plan” para permitir que otros afiliados adultos del plan vean o modifiquen su información.
Los planes de Medicare Advantage y Medicare Supplement son planes individuales, no familiares. Por lo tanto, si usted y su cónyuge están inscritos en el mismo plan de Health Net, cada uno tendrá acceso para ver y actualizar solamente la información de su propia cuenta.
Nota: Los afiliados de PPO, EPO y Medicare Supplement no están obligados a seleccionar un PCP. Solo los afiliados de HMO, HSP y CommunityCare deben seleccionar un PCP de su elección.
En Arizona, los afiliados de HMO, HSP y CommunityCare no están obligados a seleccionar un PCP.
- Inicie sesión en su cuenta de afiliado con su nombre de usuario y contraseña.
- Vaya a ProviderSearch, seleccione un nuevo médico y luego haga clic en “Ver detalles”.
- A continuación, haga clic en “ESTABLECER COMO PCP”.
También puede cambiar su PCP desde su página de inicio de afiliado. Necesitará el número de identificación de su nuevo médico.
- Inicie sesión en su cuenta de afiliado con su nombre de usuario y contraseña.
- Vaya a la página de inicio para afiliados.
- Haga clic en el ícono del lápiz que aparece junto a la información de MI MÉDICO, luego introduzca el número de identificación de su nuevo médico.
Si está inscrito en un plan individual o familiar de Health Net a través de Covered California o del Mercado de Seguros Médicos de su estado, puede agregar o eliminar familiares inscritos durante el período de inscripción abierta. Además, generalmente aceptaremos inscripciones de nuevos afiliados elegibles en un plazo de 60 días después de los siguientes eventos:
- Matrimonio o divorcio de un suscriptor.
- Fallecimiento del cónyuge o de un dependiente del suscriptor.
- Nacimiento, adopción o colocación en adopción o acogida temporal de un niño.*
- Pérdida de cobertura del cónyuge del suscriptor.
- Mudanza permanente.
- Errores de inscripción.
- Violación de una disposición sustancial del contrato del plan.
- Recién elegible/no elegible para el pago adelantado del crédito fiscal para las primas, o cambio en la elegibilidad para reducciones de los costos compartidos.
Tenga en cuenta lo siguiente: Debe presentar la documentación adecuada a Health Net.
Si está inscrito en un plan patrocinado por el empleador, comuníquese con el departamento de beneficios del empleador para obtener instrucciones y un formulario de cambio de inscripción; de lo contrario, contacte a Servicios para Afiliados de Health Net al número que aparece en su tarjeta de identificación.
Los planes de Medicare Advantage y Medicare Supplement son planes individuales. Si usted o su cónyuge son elegibles para Medicare, obtenga más información o solicite en línea un plan Medicare Advantage o Medicare Supplement de Health Net.
*En general, un recién nacido elegible (o un niño recién adoptado, o un niño en acogida temporal) está cubierto durante 31 días a partir de su fecha de nacimiento. Para continuar la cobertura más allá de este período inicial, el niño debe ser inscrito en un plazo de 31 días después del nacimiento o la colocación en una familia de acogida. La cobertura no comenzará hasta que la solicitud y la prima se reciban en un plazo de 31 días después del nacimiento o la colocación en una familia de acogida. Si la inscripción del dependiente adicional se encuentra en el nivel de prima más alto, se requiere un monto adicional por la prima.
- Inicie sesión en su cuenta de afiliado con su nombre de usuario y contraseña.
- Seleccione Pedir tarjeta de identificación o Imprimir tarjeta de identificación temporal en la página Mi plan médico.
- Inicie sesión en su cuenta de afiliado con su nombre de usuario y contraseña.
- Seleccione la opción Perfil en la parte superior de la página.
- Haga clic en el ícono del lápiz junto a su dirección de correo electrónico actual.
- Introduzca su nueva dirección de correo electrónico.
- Inicie sesión en su cuenta de afiliado con su nombre de usuario y contraseña.
- Seleccione la opción Perfil en la parte superior de la página.
- Haga clic en el ícono del lápiz junto a su nombre de usuario actual.
- Ingrese un nuevo nombre de usuario.
Le sugerimos que elija un nombre de usuario que sea fácil de recordar.
Opciones y cobertura del plan
Revise sus documentos de cobertura.
- Inicie sesión en su cuenta de afiliado con su nombre de usuario y contraseña.
- Busque la columna Información general del plan en la página Mi plan médico.
- Seleccione la opción Ver documentos junto a la etiqueta Documento de cobertura.
- Al seleccionar el texto vinculado se abrirá una versión en PDF de su documento de cobertura.
Si sus documentos de cobertura no están disponibles, llame a Servicio para Afiliados al número que aparece en su tarjeta de identificación.
La mayoría de los afiliados de planes de Health Net tienen acceso a los beneficios de salud mental y del comportamiento a través de los Servicios de Salud del Comportamiento de Health Net. Consulte el reverso de su tarjeta de identificación o consulte los documentos de su plan para conocer sus beneficios individuales.
Health Net ofrece una variedad de opciones de beneficios de atención alternativa, incluyendo descuentos y cobertura integrada con ciertos planes.
Para saber si su plan incluye cobertura de atención alternativa, vea los documentos de su plan.
Iniciar sesión para ver mis documentos del plan
Algunos planes de Health Net también ofrecen Descuentos saludables que dan a los afiliados descuentos en servicios de atención alternativa. Para explorar estas opciones, inicie sesión y visite el Centro de Bienestar, o consulte el folleto de Descuentos saludables de su plan.
Puede buscar proveedores de atención alternativa usando nuestra herramienta ProviderSearch.
Nota: Solo podemos suministrar EOB para las reclamaciones procesadas directamente por Health Net.
Contacte a su grupo médico, a Medicare o a su aseguradora principal para que le ayuden a adquirir las EOB de las reclamaciones que han procesado.
Para las reclamaciones procesadas por Health Net:
- Inicie sesión en su cuenta de afiliado con su nombre de usuario y contraseña.
- Seleccione Mi actividad del plan en la barra de navegación principal.
- Seleccione Reclamaciones en el menú de subnavegación.
- Busque EOB en la lista de opciones disponibles de la página.
Para descargar e imprimir un formulario de reclamación:
- Inicie sesión en su cuenta de afiliado con su nombre de usuario y contraseña.
- Desde Mi actividad del plan, en la sección de Reclamaciones, seleccione Formularios de reclamación.
- Seleccione el formulario de reclamación apropiado.
Se le pedirá que incluya la factura y el comprobante de pago. Para ver las instrucciones completas, consulte el formulario de reclamación.
- Inicie sesión en su cuenta de afiliado con su nombre de usuario y contraseña.
- Seleccione Mi actividad del plan en la barra de navegación principal.
- Seleccione Reclamaciones.
- Seleccione Historial de reclamaciones y vea la información de sus reclamaciones.
También puede seleccionar “Buscar Explicación de beneficios (EOB)” de la lista de opciones disponibles de la página para ver su EOB disponible.
Si necesita ayuda, llame a Servicios para Afiliados al número de teléfono que aparece en su tarjeta de identificación de afiliado.
Algunos planes ofrecen descuentos saludables que dan a los afiliados descuentos en gimnasios, control de peso, servicios de atención de la visión, servicios de atención alternativa y más. Para explorar estas ofertas, inicie sesión y visite el Centro de Bienestar, o consulte el folleto de descuentos saludables de su plan.
Organización para el mantenimiento de la salud (HMO)
Una HMO es un tipo de cobertura de salud que ofrece servicios de atención médica a través de una red de proveedores de atención médica. Una red es un conjunto de médicos, hospitales, clínicas, laboratorios y farmacias. Usted recibe atención y elige un médico de atención primaria (PCP) de su red. Su PCP organizará su cuidado y lo derivará a especialistas de la red según sea necesario.
En Arizona, los afiliados de HMO no están obligados a seleccionar un PCP y pueden acceder a un especialista de la red sin necesidad de una derivación del PCP.
Un plan HMO es adecuado para usted si:
- Quiere que su PCP coordine y supervise su atención.
- Quiere recibir menos papeleo.
- Quiere desembolsos más bajos.

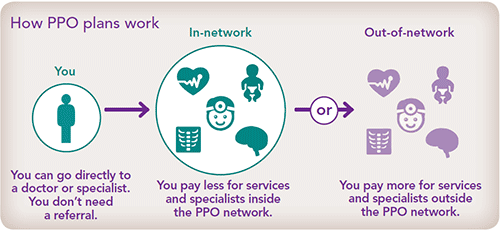
Organización de proveedores preferidos (PPO)
Una PPO también es un tipo de cobertura médica con una red establecida de proveedores de atención médica. Puede consultar a proveedores fuera de la red, pero es posible que tenga que pagar más. También puede ir a un especialista sin necesidad de una derivación.
Un plan PPO es adecuado para usted si:
- Quiere la opción de obtener servicios "dentro" o "fuera" de la red de su plan.
- Prefiere ir directamente a un especialista cuando necesita atención.
- Quiere manejar su atención médica sin ver primero a un PCP.
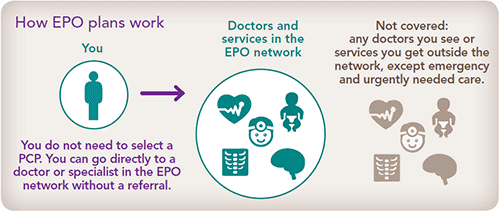
Organización de proveedores exclusivos (EPO)
Una EPO es un tipo de cobertura médica que también tiene una red de proveedores de atención médica. Al igual que con un plan HMO, debe utilizar los proveedores de atención médica dentro de su red. Pero no es necesario que seleccione un PCP ni que obtenga una derivación para ver a un especialista.
Un plan EPO es adecuado para usted si:
- Quiere más opciones de médicos y hospitales, pero no quiere pagar el costo más alto de un plan PPO.
- Quiere ver a un especialista sin una derivación.
- Quiere manejar su atención médica sin ver primero a un PCP.
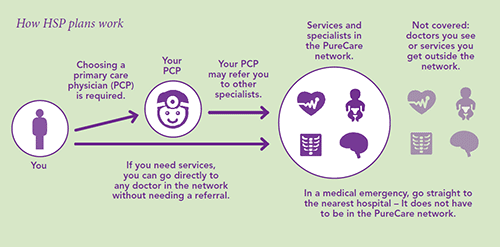
Plan de servicios de salud (HSP)
Con un HSP, tiene que seleccionar un médico de atención primaria (PCP)
para usted y para cada miembro de su familia cubierto, aunque puede ir directamente a cualquier proveedor participante sin ver primero a su PCP. Usted elige un PCP de la red de proveedores HSP de Health Net.
Excepto para emergencias y atención de urgencia, tiene que usar los médicos y los centros, como laboratorios, de la red HSP de Health Net.
En Arizona, los afiliados de HSP no están obligados a seleccionar un PCP y pueden acceder a un especialista de la red sin necesidad de una derivación del PCP.
Un plan HSP es adecuado para usted si:
- Quiere más opciones de médicos y hospitales, pero no quiere pagar el costo más alto de un plan PPO.
- Quiere ver a un especialista sin una derivación.
- Quiere manejar su atención médica sin ver primero a un PCP.
Proceso de remisión y autorización previa
Tenga en cuenta lo siguiente: Es posible que esta información general no se aplique a todos los tipos de planes de Health Net. Para conocer más sobre los beneficios de su plan, revise los documentos de su plan.
Un especialista es un médico al que usted acude por determinados tipos de afecciones. Hay muchos tipos de especialistas, como cardiólogos, oncólogos y cirujanos ortopédicos.
Algunos planes de Health Net le permiten acceder directamente a los especialistas, mientras que otros pueden requerir que su médico de atención primaria (PCP) lo derive a un especialista. Revise el documento de su plan para obtener detalles sobre cómo obtener atención de un especialista según su plan específico.
Normalmente, una derivación es una solicitud de su PCP para que usted pueda acudir a un especialista. Dependiendo de su plan, es posible que necesite una derivación antes de poder ver a un especialista. Es posible que Health Net necesite aprobar su derivación antes de su visita al especialista. A esto se lo conoce como "autorización".
Se pueden hacer derivaciones, por ejemplo, a un cirujano ortopédico por una lesión en la espalda o a un cardiólogo por una afección cardíaca.
Es posible que tenga que pedir la aprobación de Health Net antes de poder obtener ciertos servicios de atención médica. Este proceso se llama "autorización previa". Su proveedor suele enviar autorizaciones previas en su nombre. Es menos común que usted presente una solicitud de autorización previa.
Puede obtener más información sobre la autorización previa en los documentos de cobertura de su plan o llamándonos.
Las autorizaciones previas tienen límites de tiempo específicos que varían según el tipo de plan que tenga y la atención necesaria. Su médico puede enviarnos su autorización previa el mismo día de su cita médica, pero a veces lleva algún tiempo. Si se proporciona toda la información, debe tomar una decisión entre 5 y 14 días laborables. Si se necesita información adicional, ese plazo puede ampliarse 14-45 días más. Una vez que determinemos si su autorización previa ha sido aprobada o denegada, le notificaremos la decisión por escrito a usted y a su médico en el transcurso de 2 días hábiles.
Puede obtener más información sobre la autorización previa en los documentos de cobertura de su plan o llamándonos.
La carta de decisión de autorización previa que reciba por correo incluirá una explicación sobre por qué se rechazó su autorización previa. Una autorización previa puede ser denegada por una variedad de motivos, tales como información insuficiente o falta de necesidad médica. Consulte su carta de decisión si se denegó su autorización previa y trabaje con su médico o especialista sobre otras opciones de atención.
